Hvordan og hvornår opstår sygdommene?
Sygdommene opstår på grund af en ændring i ét af de gener, der er nødvendige for muskelfunktionen. Både børn og voksne kan få sygdommene.
Muskelsvindsygdommene er kendetegnet ved, at muskelkraften gradvist forsvinder fra enkelte muskler eller større muskelgrupper. Det betyder, at musklerne bliver tyndere – de atrofierer. Ved nogle muskelsvindssygdomme øges forekomsten af fedt og bindevæv mellem muskelfibrene, så musklen ser større ud, selv om den er svag. Dette kaldes pseudo-hypertrofi, som betyder falsk forstørrelse.
Der er stor forskel på, hvornår i opvæksten de enkelte muskelsvindsygdomme opstår, hvordan de udvikler sig, og hvilken nedsat funktionsevne de resulterer i.
Hvor sidder sygdommen
Muskelsvind sygdomme kan forårsages af forskellige påvirkninger; i selve muskelcellen, i overgangen mellem muskelcelle og nervecelle, i nervetråden, eller i nervecellen i rygmarven
Det neuromuskulære system
Musklens funktion er afhængig af et komplekst samspil mellem nerver, signalstoffer og muskelcellen – det som samlet kaldes det neuromuskulære system.
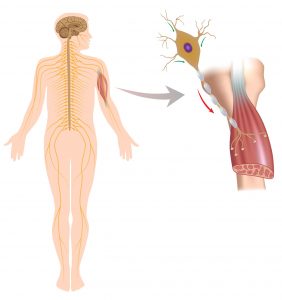
Når man vil bevæge en muskel, sender hjernen signaler ned gennem rygmarven (i det man kalder baghornet). I rygmarven findes de nerveceller som sender signalet videre ud i musklen, disse kaldes de motoriske forhornsceller. Fra de motoriske forhornsceller løber signalet gennem selve nervestrengen(nerven) ud til musklerne. Det sted, hvor nerven møder musklen, kaldes synapsen. Her sker en overførsel af nervens signal til musklen vha. forskellige signalstoffer, der fremkalder en muskelkontraktion.
Selve musklen er bygget op af mange muskelceller/muskelfibre der arbejder sammen, når musklen aktiveres
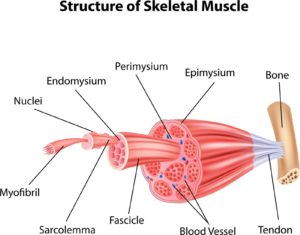
Når man vil bevæge en muskel, sender hjernen signaler ned gennem rygmarven (i det man kalder baghornet). I rygmarven findes de nerveceller som sender signalet videre ud i musklen, disse kaldes de motoriske forhornsceller. Fra de motoriske forhornsceller løber signalet gennem selve nervestrengen(nerven) ud til musklerne. Det sted, hvor nerven møder musklen, kaldes synapsen. Her sker en overførsel af nervens signal til musklen vha. forskellige signalstoffer, der fremkalder en muskelkontraktion.
Der findes forskellige grupper af muskelsvindsygdomme
Muskelsvindsygdommene grupperes overordnet efter, hvor i det neuromuskulære system årsagen til sygdommen skal findes.
- De spinale muskelatrofier er neuromuskulære sygdomme, hvor den nedsatte muskelkraft skyldes en påvirkning af nervecellerne (motorneuronerne) i rygmarven. Påvirkningen gør, at signalet til muskelcellen om at trække sig sammen ikke når frem.
- Neuropatier er neuromuskulære sygdomme, der skyldes en påvirkning af den perifere nerve, som leder signaler mellem rygmarv og muskler. Nerven kan være påvirket i selve nervetråden (axonet), eller i den skede, der omgiver nervetråden.
- Muskeldystrofier – er en gruppe neuromuskulære sygdomme, hvor den nedsatte muskelkraft skyldes en degenerering(nedbrydning) af selve musklen. Der findes en lang række forskellige muskeldystrofier.
- Myopatier – er neuromuskulære sygdomme, hvor muskelfunktionen er påvirket pga. en dysfunktion i selve muskelcellen.
- Sygdomme som sidder i den motoriske endeplade (i synapsen) – er sygdomme hvor der sker en påvirkning af den funktion, der skal føre signalerne fra nerveenden over til musklen. Dette gælder fx for sygdommen myasthenia gravis.
Hvem kan få sygdommen – arvelighed
Langt de fleste neuromuskulære sygdomme er arvelige (genetiske) sygdomme. Det betyder, at sygdommene skyldes ændringer i et eller flere gener (arveanlæg). Hos nogle er der tale om en kendt genetisk ændring, der er arvet fra den ene eller begge forældrene, og for andre er der tale om nye ændringer.
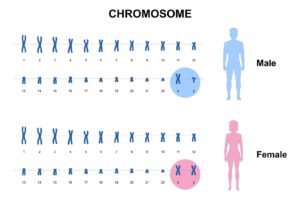
Vores arveanlæg findes i kromosomerne
Mennesket er opbygget af milliarder af celler, der i forskellige væv og organer har forskellige funktioner. Hver af menneskets celler har 46 kromosomer, der bærer alle vores arveanlæg (gener). De 46 kromosomer kan inddeles i 23 forskellige par. Kromosomparrene 1-22 kaldes autosomale kromosomer, og de to kromosomer inden for hvert af disse par er ens. Det sidste kromosompar, nr. 23, er de såkaldte kønskromosomer, der er forskellige for mænd og kvinder. Kvinder har to X kromosomer, mens mænd har ét X og ét Y kromosom.
Inden for hvert kromosompar er det ene kromosom arvet fra vores mor og det andet fra vores far.
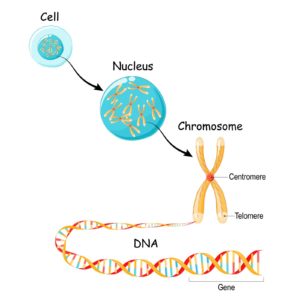
Det er på kromosomerne, at alle vores arveanlæg/gener er lokaliseret. Hvert enkelt kromosom består af en DNA-streng, der igen er opbygget som en kæde af fire forskellige baser. Hvert enkelt gen udgør en lille del af DNA-strengen og har en ganske bestemt rækkefølge af baser. Det er rækkefølgen af baser i genet, der afgør, hvilket protein det pågældende gen rummer opskriften på eller koder for, som det hedder på fagsprog.
Hvis der sker en ændring i genets baser, kalder man det en mutation. Konsekvensen af en mutation kan være, at det protein, som genet koder for, enten fungerer anderledes eller slet ikke bliver dannet. En sådan mutation kaldes et sygdomsanlæg, og kan ved den enkelte person være nyopstået eller nedarvet.
Konsekvensen af en mutation er, at der er fejl i den kode af information, som udgør opskriften på dannelsen af et protein. Det kan enten betyde, at proteinet fungerer anderledes eller slet ikke bliver dannet. En sådan mutation kaldes et sygdomsanlæg, og kan ved den enkelte person være nyopstået eller nedarvet.
Sygdomsanlægget kan nedarves på forskellige måder. De tre arvegange er dominant, recessiv (vigende) og kønsbundet arvegang.
-
Nogle sygdomme nedarves dominant. Det betyder, at en person arver én normal og én forandret kopi af et gen. Det forandrede gen(sygdomsgenet) dominerer over den normale kopi af genet, hvilket medfører, at personen udvikler en genetisk sygdom.
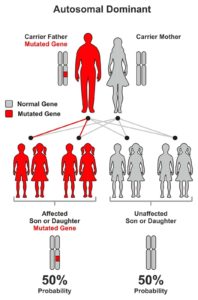
Når en af forældrene har et forandret gen – og dermed selv har sygdommen, kan de videregive enten det normale eller det forandrede gen til deres barn. Hvert barn har derfor 50 % sandsynlighed for at arve sygdomsgenet.
Der er også 50 % sandsynlighed for, at et barn vil arve den normale kopi af genet, og derfor ikke kan udvikle sygdommen.
Sandsynligheden er den samme ved enhver ny graviditet og er den samme for drenge og piger.
-
Nogle sygdomme nedarves recessivt (vigende). Det betyder, at en person skal arve to kopier af en genforandring (en kopi fra hver forælder) for at kunne udvikle den genetiske sygdom. Forældrene er i dette tilfælde bærere af sygdommen, men har den ikke selv.
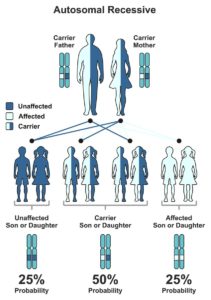
Hvis en person kun arver en kopi af genforandringen sammen med en kopi af et normalt gen, vil personen være rask bærer. At være bærer betyder, at man bærer genforandringen i den ene kopi af genparret, men at man ikke udvikler den genetiske sygdom. En person med sygdommen (to sygdomsgener) vil altid give et sygdomsgen videre til sit barn.
En genforandring er ikke noget der ”smitter”. En bærer kan derfor godt være bloddonor.
-
Når sygdomsgenet sidder på kønskromosomet X, taler man om X-bundet arvegang.
X-bundet arvegang
X-kromosomet har mange gener, der er vigtige for vækst og udvikling. Y kromosomet er meget mindre og har færre gener. Kvinder har to X kromosomer (XX). Hvis et af generne på et X kromosom har en genforandring, vil den normale kopi kunne kompensere for den forandrede kopi. Hvis dette sker, vil kvinden som regel være rask bærer af den X-bundne sygdom.
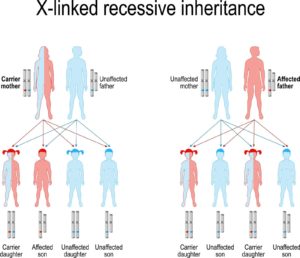
At være bærer betyder at man bærer en forandret kopi af genet, men ikke har eller udvikler sygdommen. I nogle tilfælde kan kvinder dog have milde symptomer på sygdommen.
X-bundet recessiv arvegang
Mænd har et X- og et Y-kromosom (XY). Hvis et af generne på mandens X-kromosom har en genforandring, har han ikke en anden kopi af genet, der kan kompensere for den forandrede kopi. Det betyder, at han vil udvikle sygdommen. Sygdomme, der nedarves på denne måde, kaldes X-bundne recessive sygdomme.
En mor, som er bærer, har 50 % risiko for at videregive det forandrede gen
Hvis en kvindelig bærer får en søn, vil hun kunne videregive enten X kromosomet med det normale gen eller X kromosomet med det forandrede gen. Hver søn har derfor 50% sandsynlighed for at arve genet og udvikle sygdom. Der er også 50 % sandsynlighed for at sønnen arver det normale gen. Hvis dette sker, vil han ikke udvikle sygdom. Sandsynligheden vil være den samme for alle kvindens sønner.
Hvis en kvindelig bærer får en datter, vil hun videregive enten X kromosomet med det normale gen eller X kromosomet med det forandrede gen til datteren. Hver datter har derfor 50% sandsynlighed for at arve det forandrede gen. Hvis dette sker, vil datteren være bærer som sin mor og vil kunne videregive sygdomsgenet til sine børn. Samtidig er der 50% sandsynlighed for at datteren arver det normale gen. Hvis dette sker, vil hun ikke være bærer og vil være fuldstændig rask, hvad angår den pågældende sygdom. Sandsynligheden vil være den samme for alle kvindens døtre.
Mænd videregiver altid det forandrede gen til en datter
En mand med en X bundet sygdom vil altid videregive genforandringen til en datter. Dette skyldes, at mænd kun har ét X kromosom, som de altid videregiver til deres døtre, der derfor alle vil blive bærere. Døtrene vil som regel ikke selv få sygdommen, men de er i risiko for selv at få sønner med sygdommen.
Hvordan stilles en muskelsvinddiagnose
Det er oftest børne- eller voksenneurologer, der stiller diagnosen. Nedenfor er beskrevet de hyppigste elementer i et udredningsforløb, men det er vigtigt at huske, at den enkelte ikke altid behøver at skulle igennem alle undersøgelser.
Samtale med lægen
Som en hjælp til at stille den rette diagnose vil lægen spørge, om der er flere i familien med en muskelsygdom, og hvordan sygdomsforløbet har været hos disse familiemedlemmer.
I nogle familier er symptomerne ikke blevet set som udtryk for en sygdom. De er mere blevet opfattet som en familieskavank.
Det er vigtigt for lægen at kende familiehistorien, fordi muskelsvindsygdommenes forskellig arvegang kan give et fingerpeg om, hvilken sygdom det drejer sig om.
Ved den indledende undersøgelse skal man desuden oplyse, hvornår de første sygdomstegn blev registreret, hvordan de viste sig, og hvordan den almindelige motoriske udvikling har været.
Lægens undersøgelser
Lægen undersøger:
- Motoriske færdigheder, særligt om børn har aldersvarende færdigheder, fx om de kan kravle, løbe og/eller gå.
- Musklerne, herudner om der er muskler, der har nedsat styrke eller udholdenhed, muskler der er blevet tynde (atrofi) eller blevet tykke (pseudohypertrofi), og om musklerne er slappe eller spændte.
- Leddene for om der er normal bevægelse.
- Reflekserne for at vurdere, om de reagerer kraftigt normalt eller svagt. Dette kan hjælpe til at skelne mellem forskellige sygdomme
Blodprøver
Ved en blodprøve kan man undersøge, om muskelenzymet CK (creatinkinase) er normalt eller forhøjet. CK er et muskelenzym, som findes i musklerne hos alle mennesker.
Hos raske indeholder blodet kun små mængder CK, mens personer med en muskelsvinddiagnose, hvor sygdommen sidder i musklerne, har et større CK-indhold i blodet. Et højt CK-indhold tyder på, at der sker en nedbrydning af musklerne.
Ved de muskelsvindsygdomme, hvor sygdommen sidder i rygmarven eller i nervetrådene, er der som regel et normalt (mindre end 200 U/l) eller et ganske let forhøjet indhold af muskelenzym i blodet.
Hvis lægen ud fra familiehistorien og den fysiske undersøgelse har en mistanke om, hvilken diagnose det drejer sig om, kan man ofte gå direkte til at tage en blodprøve til genetisk test. Det kræver dog, at man kender den genetiske mutation, som giver anledning til sygdommen.
Neurofysiologisk undersøgelse
Lægen kan henvise til neurofysiologiske undersøgelser oftest i form af EMG (elektromyografi), ENG (elektroneurografi). Ved EMG måles den elektriske aktivitet i musklerne og ved ENG måles nerveledningshastigheder i de nerver der løber ud til musklerne.
Elektromyografi (EMG)
EMG er en undersøgelse, som foretages med tynde nåle, som ligner akupunkturnåle. Via nålene, som stikkes ind i enkelte udvalgte muskler, kan man måle den elektriske aktivitet, som findes i musklerne.
Undersøgelsen kan være ubehagelig. Det er ofte svært for et barn at forstå, at det skal gøre ondt, og undersøgelsen undlades derfor som regel, når det drejer sig om mindre børn.
EMG kan vise, om muskelsvindsygdommen skyldes sygdom i de motoriske forhornsceller, den perifere nerve, den motoriske endeplade eller i selve musklerne.
Nerveledningshastighed (ENG)
Undersøgelse af nerveledningshastighed foretages på samme måde som EMG. Ved undersøgelsen er det muligt at bestemme hastigheden i såvel hele som dele af nerven. Nerveledningshastigheden vil være nedsat, hvis der er sygdom i nerveskede eller nervetråd.
Muskelbiopsi
Ved muskelbiopsi tager man et lille stykke væv fra en af de sygdomsramte muskler – som regel i låret – og undersøger det nærmere. Undersøgelsen forgår enten i lokalbedøvelse eller hvis ikke dette er muligt i fuld narkose
Muskelvævsprøven tages ved hjælp af et lille tyndt rør (nålebiopsi), og der tages som regel flere prøver. Nogle gange kan det være nødvendigt at tage muskelbiopsien ud gennem et 6-8 cm langt snit i huden. Der er sjældent komplikationer i forbindelse med prøven, men personen kan have smerter omkring såret i de første dage, efter at prøven er taget.
Indgrebet efterlader et ar. Det er vigtigt, at forældre og barn har fået en tilfredsstillende forklaring på, hvorfor indgrebet er nødvendigt, før det foretages. Det gælder både, når det drejer sig om det kirurgiske indgreb og nålebiopsien.
Ved hjælp af mikroskopi, kemiske undersøgelser med specialfarvninger og elektronmikroskopi kan man med biopsien komme diagnosen nærmere.
Øvrige undersøgelser
Som en del af udredningen kan der foretages forskellige undersøgelser som kan have til hensigt både at udelukke andre sygdomme, medvirke til at stille den præcise muskelsvindsdiagnose og undersøge mulige følger af en muskelsvinddiagnose.
Det kan være billeddiagnostiske undersøgelser, hjerte-undersøgelser, lungefunktions-undersøgelser mv.
Billeddiagnostik
En fællesbetegnelse for alle de undersøgelser hvor der dannes billeder af kroppen. Nedenfor er de hyppigste listet op
- Røntgenundersøgelse
- UL-skanning
- CT-skanning
- MR-skanning
Hvilken undersøgelser der vælges, afhænger bl.a. af hvad det er man ønsker at undersøge. Fx kan MR-skanning af musklerne vise noget om fordelingen mellem muskler/fedt/bindevæv, mens en ultralyd af hjerte kan vise noget om hjertes pumpefunktion.
Det kan tage lang tid at stille en diagnose
På trods af de forskellige tilgængelige undersøgelsesmetoder kan det vise sig vanskeligt at stille en præcis diagnose, og nogle vil opleve at få stillet en overordnet diagnose, hvis det ikke har været muligt at identificere en specifik undertype. Der kan være stor forskel på, hvor længe man er under udredning. For nogle vil man kunne stille en diagnose forholdsvist hurtigt, mens andre vil have et længere udredningsforløb (for nogle op til flere år).
Hvordan behandles muskelsvind?
Ved en fremadskridende sygdom er forebyggelse langt mere virkningsfuldt end behandling af komplikationer, som allerede er opstået. Det er derfor vigtigt med jævne mellemrum at blive kontrolleret af speciallæger og terapeuter, som har kendskab til sygdomsforløbet, og som på det rigtige tidspunkt kan sørge for, at en behandling sættes i gang.
Formålet med de forskellige former for behandling, som er beskrevet herunder, er at forebygge og mindske følgevirkningerne af muskelsvindsygdommen. Det er også muligt at kompensere for den nedsatte muskelkraft ved at bruge forskellige hjælpemidler, ved at tilpasse de omgivelser, man færdes i (fx hjemmet), så de er tilgængelige, og ved at få hjælp til praktiske gøremål.
Medicin
På nuværende tidspunkt findes der ikke noget medicin, der kan helbrede muskelsvindssygdommene. De senere år er der dog for enkelte diagnoser kommet behandlingsmuligheder, der kan påvirke sygdommens udvikling.
Der forskes i dels at udvikle nye behandlinger, men også i at undersøge om evt. eksisterende medicin, udviklet til andre sygdomsgrupper, kan have en effekt på muskelsvindsygdom også.
Læs mere om forskning længere nede på siden.
Medicin mod følgevirkninger
Ved flere af muskelsvindsdiagnoserne kan der være påvirkning af andre organsystemer, fx hjerte og lunger, som kræver medicinsk behandling og opfølgning.
Fysioterapi
Sådan får du fysioterapi
Din læge skal henvise dig til vederlagsfri behandling/træning ved fysioterapeut Du skal selv finde og kontakte en privatpraktiserende fysioterapeut. Du kan også høre din kommune, om der er et tilbud om fysioterapi. Fysioterapien foregår enten som individuel træning eller som holdtræning afhængig af dit behov og dit funktionsniveau. Du og din fysioterapeut er altid velkommen til at kontakte os for råd og vejledning om træning og behandling.
Læs mere om fysioterapi på sundhedsstyrelsens hjemmeside
Fælles for alle de mange forskellige diagnoser er, at fysioterapi er en vigtig del af behandlingen. Den muskelkraft, der er tabt som følge af sygdommen kan ikke genvindes, men det er vigtigt at aktivere og vedligeholde musklerne. Det kan f.eks. ske i form af træning, bevægeøvelser og/eller svømning.
Typen af muskelsvind og graden af funktionsnedsættelse er afgørende for, hvordan behandlingen skal tilrettelægges. Personer med en muskelsvinddiagnose kan få vederlagsfri fysioterapi, dvs. fysioterapi man ikke selv skal betale for.
Læs mere om fysioterapi og træning her
Hjælpemidler og hjælp
Hjælpemidler kan bruges til at kompensere for de funktioner, man ikke selv kan udføre som følge af at muskelkraften bliver svækket. Ved at bruge hjælpemidler, bliver personen med muskelsvind bedre i stand til at klare sig på lige fod med andre.
Det er vigtigt hele tiden at være opmærksom på, hvordan såvel et barn som en voksen person kan opnå og vedligeholde færdigheder, og hvornår det kan være relevant at bruge hjælpemidler eller praktisk hjælp for at opnå en så stor selvstændighed som muligt
Hjælpemidler kan være alt fra en særligt vinklet kniv eller et specialtastatur til en el-kørestol.
Hjælpemidler kan også være redskaber, der gør det lettere for andre personer at hjælpe personen med muskelsvind.
Du kan læse mere om hjælpemidler under afsnittet At leve med muskelsvind
Forskning i muskelsvind
Forskning i medicin
Rundt omkring i verden forskes der i at finde medicinske behandlinger som enten kan stoppe udviklingen af muskelsvindsygdomme eller kurere dem. Der er mange forsøg i gang med nye typer medicin men det tager tid. Fra udviklingen af et nyt præparat begynder i laboratoriet, til det kan afprøves på mennesker, går der ofte mange år. Læs mere om forsøg med medicin, og se en oversigt over de forsøg, der er længst fremme her.
Der forskes også i andet end medicin. Der er fx forskning i gang om brug af ny teknologi til hjælpemidler, som kan lette tilværelsen for personer med muskelsvind, eller om hvilken slags træning og fysioterapi, som gavner mest.
På clinicaltrials.gov og www.clinicaltrialsregister.eu registreres al igangværende forskning. Du kan ved at søge på din diagnose se, hvilke forsøg der er i gang lige nu.
RCFM’s forskning
RCFM har sin egen afdeling for forskning og udvikling, som forsker i at leve med muskelsvind. Vores forskning tager altid udgangspunkt i brugernes og de pårørendes egne erfaringer og behov. Vi inddrager også de erfaringer, vores konsulenter får i samarbejdet med brugerne og deres familier.
Ved at systematisere viden om, hvad der fungerer godt og mindre godt hos vores brugere og udvikle løsninger, kan vi hele tiden gøre vores rådgivning til brugere og fagpersoner bedre.
Vi deltager i også i både danske og udenlandske forskningsprojekter og forskningsnetværk og har på den måde viden om de nyeste forskningsresultater.
Læs mere om RCFM’s igangværende forskning her
Forsigtighed ved brug af medicin
Personer med muskelsvind kan reagere anderledes eller mere kraftigt på medicin. Det gælder særligt for nogle typer smertestillende medicin og visse bedøvelsesmidler. Det er derfor vigtigt altid at fortælle den læge, der ordinerer medicinen, om diagnosen. Hvis lægen er i tvivl, kan han eller hun kontakte børnelægen eller neurologen på det hospital, hvor du eller dit barn går til kontrol.
Spørg også din egen læge før brug af nye typer af håndkøbsmedicin.
Husk at oplyse om diagnosen ved bedøvelse i forbindelse med tandlægebesøg.
Akutkort
RehabiliteringsCenter for Muskelsvind har udarbejdet en vejledende anbefaling til, hvad sundhedsprofessionelle skal være særlig opmærksom på ved indlæggelse og behandling.
Print vejledningen og tag den med, hvis du bliver indlagt på hospital
Husk altid at fortælle om din diagnose, når du er til behandling hos tandlæge, på skadestue eller ved eventuelle operationer.