Primær lateral sklerose (PLS)
PLS er en sjælden sygdom, der hører til i gruppen af motorneuronsygdomme, og som er beslægtet med PMA og ALS (MND).
Læs mere om motorneuron sygdomme nederst på siden.
Sygdommen angriber de motoriske nerveceller i hjernen, der styrer den tværstribede muskulatur. Sygdommen rammer således kun 1. neuron, hvor ALS rammer både 1. og 2. neuron.
1.neuron betegner de motoriske neuroner, der ligger i motoriske cortex (hjernebarken), hvor axonet (nervetråden) løber ned til et nyt motorisk neuron (2. neuron) beliggende enten i medulla oblongata (forlængede marv), eller i medulla spinalis (rygmarven) forreste del, kaldet forhornet (2.neuronet i forhornet benævnes også; forhornscelle).
Symptomerne ved 1. neurons påvirkning er spasticitet, hyperrefleksi og lammelse, men der ses ikke muskelatrofi og fascikulationer.
1.neurons symptomer:

| Hjernestamme | Cervikal | Thorax | Lumbosakral |
| Kæbe, ansigt Gane Tunge Strube | Hals, arm, hånd Diagfragma | Ryg Abdomen | Ryg, abdomen Ben, fod |
Der ses ikke påvirkning af de sensoriske nervebaner og følesansen er således bevaret. Synssansen og høresansen forbliver ligeledes intakt gennem sygdomsforløbet.
-
Forekomst
Både mænd og kvinder kan få sygdommen, typisk når de er over 40 år. Så vidt vides er sygdommen ikke arvelig og i RCFM-regi er der registreret ca. 60 personer med diagnosen. PLS rammer lidt flere mænd end kvinder.
Årsag
Der forskes i de underliggende sygdomsmekanismer, men indtil videre kendes de ikke. Der er formentlig tale om multifaktorielle årsager, hvor både genetik og udefrakommende påvirkninger spiller ind.
-
PLS-diagnosen kan i starten være meget vanskelig at stille. Det skyldes, at der ikke er et enkelt sygdomstegn, eller en enkelt undersøgelse, der giver en entydig diagnosticering af sygdommen. Oftest har personer med PLS derfor været igennem et langt udredningsforløb (op til flere år) inden de får stillet diagnosen.
PLS-diagnosen stilles, ved at neurologen kan påvise 1.neurons symptomer, som der ikke kan forklares ved anden sygdom. Samtidig må der ikke være påvirkning af følesansen eller andre sanser.
PLS er en klinisk diagnose med forværring over tid. For at udelukke andre sygdomme i nervesystemet, med lignende symptomer, kan der foretages en række undersøgelser, som kan understøtte PLS-diagnosen eller afkræfte denne.
- Blodprøver: foretages rutinemæssigt.
- Rygmarvsvæskeundersøgelse: kan udelukke andre årsager og være med til at påvise 1. neurons påvirkning.
- MR- eller CT-scanning af hjerne og rygmarv: Kan udelukke andre diagnoser, hvor tryk på nervebaner kan forekomme.
- Neurofysiologisk undersøgelse i form af EMG (elektromyografi), ENG (elektroneurografi), MEP (motor evoked potential) og SSEP (Somato-Sensorisk-Evokerede-Potentialer). Ved EMG måles den elektriske aktivitet i musklerne. Ved ENG måles nerveledningshastigheder i de motoriske nerver (2.neuron), og ved MEP måles, hvordan 1. neuron fungerer. Ved SSEP er formålet at undersøge de sensoriske nervebaner. Den neurofysiologiske undersøgelse kan være med til at understøtte den objektive neurologiske undersøgelse.
-
PLS debuterer typisk ensidigt og udvikler sig asymmetrisk; ofte kan det være en påvirket balance der først bemærkes. Sygdommen starter typisk i én ekstremitet medførerende spasticitet (stive muskler), der hæmmer den naturlige bevægelse. Der kan også være udtalte lokale muskelkramper og smerter. Efterfølgende kommer der nedsat kraft og symptomerne breder sig ofte til samsidige arm/hånd og efter en periode, som kan være måneder/år, til den modsatte side.
Der kan forekomme dysartri samt dysphagi (utydelig tale og synkebesvær). Nogle oplever urgeinkontinens (problemer med at holde på vandet), og i nogle tilfælde tab af emotionel kontrol. Dette kan føre til umotiveret og ukontrolleret gråd og/eller latter, der kan være socialt hæmmende og opleves pinagtig for personen selv, men også for familie og øvrige omgivelser. Gråd- og latterlabilitet kan ofte behandles effektivt med en lille dosis anti-depressiva.
Nogle studier viser, at der også ved PLS kan ses kognitiv dysfunktion og FTD .
A case series of PLS patients with frontotemporal dementia and overview of the literature
-
Hvordan viser de kognitive forandringer sig?
Den ændrede adfærd kan være vanskelig at bemærke for neurologen, da de kun har mulighed for kortvarig observation. Det er derfor ofte de pårørende, der i de hjemlige omgivelser bemærker, at personen med ALS har ændret adfærd.
Ved en neuropsykologisk undersøgelse kan man få et indtryk af, om der er kognitive forandringer. Det er forskelligt, hvornår i forløbet de neurologiske afdelinger henviser til en sådan undersøgelse. Nogle afdelinger har denne undersøgelse som en del af det basale udredningsprogram, og andre henviser først senere i forløbet.
Ved frontotemporal dysfunktion ses ofte
- en ændret adfærd i form af en øget impulsiv og uovervejet adfærd
- en ligegyldighed overfor sociale normer
- en påvirket/manglende empati overfor andre mennesker.
Ofte nævnte eksempler på en sådan adfærd kunne være; upassende bemærkninger, eller fx tendens til at ”proppe” maden i munden (også på trods af evt. spise- synkeproblemer). Kognitive forandringer kan vise sig ved vanskeligheder med at bevare overblik og træffe rationelle beslutninger.
Hos nogle ses, at præmorbide personlighedstræk forstærkes som f.eks. stædighed, opfarenhed og rastløshed. Der ses ofte også påvirkning af selvindsigten, manglende sygdomserkendelse, samt manglende hæmning og situationsfornemmelse.
Symptomerne kan være vanskelige at skelne fra en forventelig væremåde grundet fx nedsat funktionsniveau og kommunikationsevne (ved påvirket taleevne), eller evt. en depressionstilstand.
Adfærdsændringer og de kognitive ændringer forværres over tid, ligesom de fysiske symptomer.
Frontotemporal demens (FTD)
Hvis der er udtalte symptomer af ovenstående type, dvs. både ændret adfærd, kognition samt sprogforstyrrelser, kaldes tilstanden for frontotemporal demens (FTD). I modsætning til andre former for demens er hukommelsen ikke nødvendigvis påvirket, men der kan ses sproglige forstyrrelser.
FTD kan optræde som debutsymptom, og de pårørende kan således have oplevet adfærdsændringer op til flere år før de motoriske symptomer optræder og diagnosen stilles. FTD kan dog også udvikle sig senere i sygdomsforløbet efterfølgende de motoriske symptomer. FTD forværres igennem sygdomsforløbet.
Når sygdommen kompliceres af FTD, er det erfaringen, at sygdomsforløbet ofte er hurtigere forløbende.
Der findes ingen medicinsk behandling, der kan bedre symptomer eller stoppe udviklingen af FTD, men information til de pårørende og hjælperne er vigtig.
Referencer:
-
PLS er en langsomt progredierende sygdom, men over tid vil der komme betydelige funktionstab. De fleste personer med PLS lever i mere end 10 år og mange i mere end 20 år, men der er stor individuel variation.
Hos nogle med PLS vil symptomerne over tid udvikle sig og diagnosen ændres til en anden form for motorneuronsygdom, oftest ALS, som har et hurtigere forløb.
-
Behandling med medicin
Der findes ingen helbredende behandling. Behandlingen, der gives, har til sigte at mindske følgevirkningerne af sygdommen.
Medicinsk behandling af spasticiteten kan være nødvendigt. Der kan anvendes spasmolytika (anti-spastika) som fx Baclofen eller neuromuskulært blokerende midler som Botox-injektioner. Behandling af spasticitet kan dog være et tveægget sværd i de tilfælde, hvor der er udtalt kraftnedsættelse, og hvor det er spasticiteten, der bevarer gangfunktionen, idet muskelspændingen dermed nedsættes medførerende nedsat balance og øget faldrisiko.
Anden behandling
Fysioterapi: Spasticitet, som oftest forværres ved kulde, kan være meget generende og hæmme bevægelserne. Det er vigtigt at foretage udspænding for at bevare mobiliteten og undgå fejlstilling over de enkelte led. Fysisk aktivitet nedsætter desuden stivheden og kan dæmpe eventuelle muskelkramper. Træning af de ikke-afficerede muskler er ligeledes vigtigt for at undgå overbelastningsskader samt med henblik på at bevare et så højt funktionsniveau som muligt.
Læs også de kliniske retningslinjer for fysioterapi til patienter med ALS
Ergoterapeutisk behandling til hjælp ift. dysfagi
Logopædisk behandling ved eventuelle dysartri-gener
Bandagist til eventuelle dropfodsskinner
Relevante samarbejdspartnere
ALS team på neurologiske afdelinger
Respirationscentrene på AUH, OUH og RH
Palliative specialister
Kommunale støtteforanstaltninger
Kommunikationscentre
Behandlende fysioterapeut
Referencer
https://www.mndassociation.org/
Beskrivelse af motorneuron sygdommene (MND) ALS, PLS og PMA
ALS (Amyotrofisk lateral sklerose), PMA (Progressiv muskelatrofi) og PLS (Primær lateral sklerose) er alle sygdomme, der er lokaliseret i de motoriske nerveceller, og de benævnes derfor overordnet motoriske nervesygdomme.
Den engelske betegnelse MND (Motor Neuron Disease) benyttes mere og mere, også i Danmark og af de danske neurologer. Betegnelsen MND dækker over en række karakteristiske, progredierende symptomer og kan inddeles i 4 hovedtyper. Sammensætningen af symptomer samt rækkefølgen de opstår i, kan være afgørende for, hvilken type MND der diagnosticeres.
De 4 hovedtyper er:
- Typisk/spinal ALS
- Progressiv bulbær parese (Bulbær ALS)
- Progressiv muskelatrofi (PMA)
- Primær lateral Sklerose (PLS)
Fælles for de 4 typer er påvirkningen af de motoriske neuroner (nerveceller), der ved viljens hjælp styrer musklernes bevægelse, og som i takt med sygdommens progression gradvist går til grunde.
Hvilken af de 4 typer, der er tale om, afhænger af, hvilke motoriske neuroner der er påvirket. Man inddeler de motoriske neuroner i 1.neuron (øvre), og 2. neuron (nedre).
Første neuron betegner de motoriske neuroner, der ligger i den motoriske cortex (hjernebarken), hvor axonet (nervetråden) løber ned til et nyt motorisk neuron (2. neuron) beliggende enten i medulla oblongata (forlængede marv), eller i medulla spinalis (rygmarvens) forreste del, kaldet forhornet (2.neuronet i forhornet benævnes også forhornscelle).
Andet neuron sender et langt axon ud til skeletmuskulaturen i hele kroppen, herunder også respirationsmuskler (vejrtrækningsmuskler).
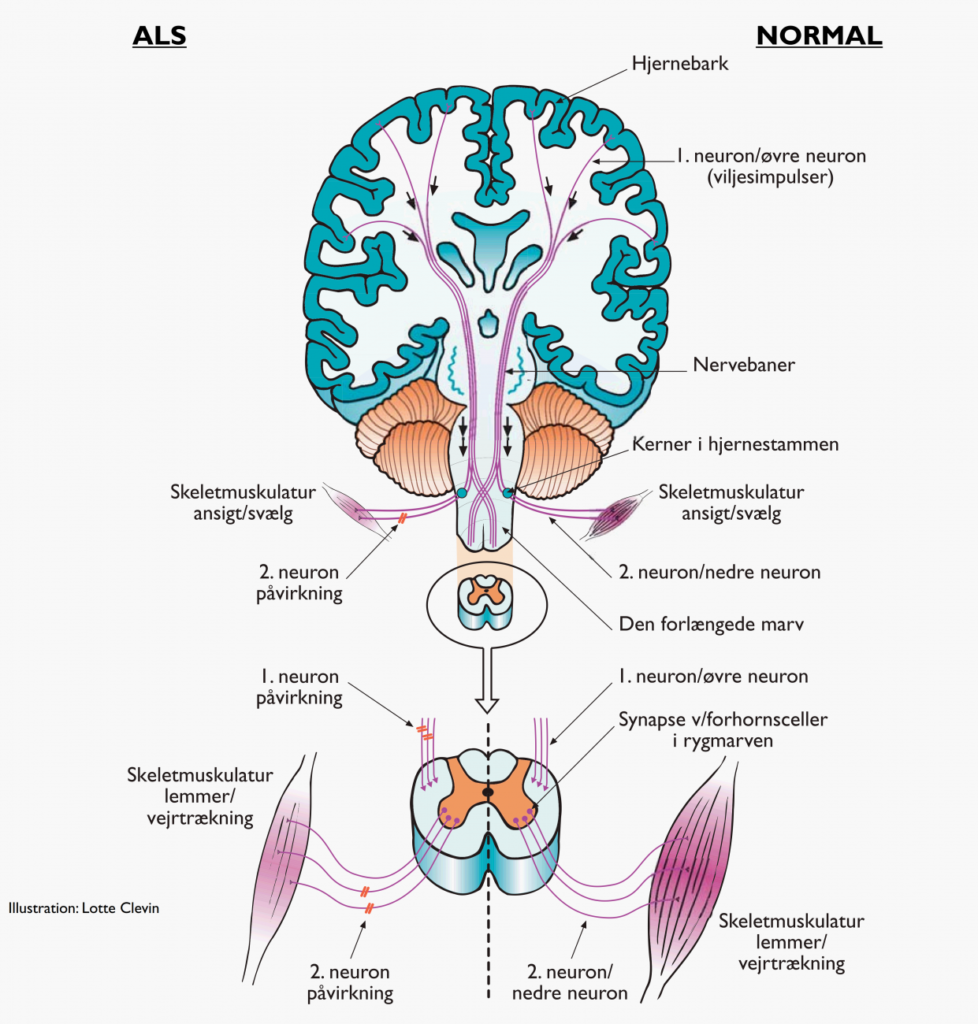
Ved ALS er både 1. og 2. neuron påvirket. Ved PMA er der kun påvirkning af 2. neuron, og ved PLS kun af 1. neuron. For nærmere beskrivelse af symptomer ved de enkelte hovedtyper, se venligst sygdomsbeskrivelse for disse.
Ødelæggelsen af neuronerne og axonerne kan således opstå og udvikle sig i hjernen og/eller i rygmarven. Afhængig af hvor påvirkningen starter, kan symptomerne vise sig i fx en arm eller svælget, eller mere udbredt i fx begge arme, eller arme og ben. Efterfølgende kan symptomerne sprede sig til resten af kroppens skeletmuskulatur. Sygdomsforløbet for den enkelte kan derfor være meget forskelligt, afhængigt af hvordan og hvor neurodegenerationen (nerveødelæggelse) og dermed symptomerne starter.
Tidligt i sygdomsforløbet kan det være vanskeligt at skelne mellem de forskellige typer, da der er overlappende symptomer.
Inddelingen af de motoriske nervesygdomme i de 4 hovedtyper er et forsøg på at beskrive sygdommens forventede udvikling og prognose på diagnosetidspunktet. Det er vigtigt at bemærke, at nogle, som først diagnosticeres som PMA eller PLS, senere i forløbet kan få ændret diagnosen til ALS, i takt med at deres symptomer udvikler sig.